Ultimo aggiornamento: 3/04/2018
Clicca qui per scaricare il documento
Categoria: Cancro del Colon
A cura del Prof Alberto Arezzo (alberto.arezzo@unito.it)
COSA SONO?
Il trattamento endoscopico delle lesioni preneoplastiche e/o neoplastiche in fase precoce del tubo digerente si è modificato ed evoluto arricchendosi negli ultimi anni di tecniche via via più complesse che mirano in alcuni casi a rendere possibile la asportazione per via endoscopica di lesioni di grosse dimensioni altrimenti rimosse chirurgicamente, in altri casi alla asportazione in un unico blocco di lesioni delle quali non possa essere accertato preoperatoriamente con sicurezza l’assenza di iniziale infiltrazione degli stati profondi della parete.
Le lesioni polipoidi possiedono generalmente un peduncolo, e sono asportate apponendo un cappio metallico (ansa diatermica) alla base di questo e facendo passare corrente monopolare fino alla sezione del peduncolo. Ciò prende il nome di Polipectomia (fig. 1).
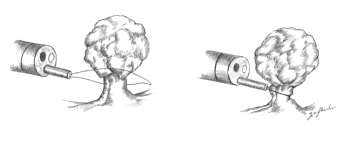
Figura 1
La tecnica di Mucosectomia Endoscopica (EMR, Endoscopic Mucosal Resection) (fig. 2) consiste nella asportazione con la stessa ansa diatermica e corrente monopolare, di lesioni sessili, ossia prive di peduncolo, che crescono sulla parete del viscere. Poichè la chiusura dell’ansa intorno a una lesione così conformata potrebbe comportare il rischio di chiudere l’intero spessore della parete del viscere nell’ansa, con conseguente perforazione del viscere stesso, le lesioni sono solitamente sollevate mediante iniezione di soluzione fisiologica nello strato sottomucoso, con ago
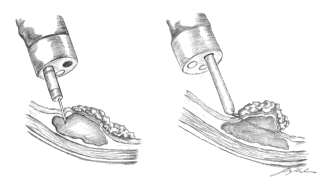
Figura 2
introdotto nel canale operativo dello strumento endoscopico. A questo punto con ansa diatermica si incappia la lesione rendendola via via di aspetto polipoide, man mano che si stringe l’ansa, fino a passare corrente monopolare e completare la resezione.
Per lesioni superiori ai 2 cm di diametro è difficile che l’ansa diatermica riesca a incappiare la lesione in un unico pezzo, prerogativa essenziale affinché l’esame istologico del pezzo possa descrivere la corretta stadiazione (eventuale infiltrazione della parete da parte della lesione) nonché la presenza di margini laterali e profondi liberi da malattia, certificando così l’escissione completa della lesione.
Per questo in anni recenti si è diffusa la tecnica ESD (Endoscopic Submucosal Dissection) che differisce dalla precedente perchè dopo sollevamento della lesione, si procede alla sua asportazione mediante dissezione con “coltellini” appositamente disegnati che dissipando corrente monopolare in punta, tagliano il tessuto su cui poggiano. Incidendo mucosa e sottomucosa possono consentire una resezione “chirurgica” radicale di lesioni altrimenti non asportabili o asportabili in più frammenti con le metodiche sopra descritte. L’ESD si basa quindi sull’utilizzo di un ago diatermico come un bisturi per incidere la mucosa sana intorno alla lesione, esponendo la sottomucosa progressivamente resecata sino ad ottenere l’asportazione intera della parete interessata dal processo neoplastico.
COME SI ESEGUE?
Per l’esecuzione dell’ESD sono necessari, oltre ad accessori normalmente in dotazione ai servizi di Endoscopia (aghi, cappucci trasparenti, clip metalliche) degli aghi dedicati, disegnati all’uopo, per dissezione sottomucosa, e delle pinze monopolari da coagulazione. I cappucci trasparenti servono a consentire una corretta visualizzazione del campo perché garantiscono uno spazio libero in punta dello strumento endoscopico, ma sono indispensabili anche alla messa in tensione dei tessuti da dissecare, prerogativa essenziale, in assenza di manipolazione bimanuale, per la dissezione mediante dissipazione di energia/calore attraverso gli aghi diatermici o bisturi. Gli aghi diatermici per la dissezione sottomucosa hanno ciascuno delle specifiche
peculiarità. Il più utilizzato di questi si caratterizza per avere in punta una pallina di ceramica che impedisce la trasmissione dell’impulso monopolare in profondità garantendo così una certa sicurezza rispetto al rischio di perforazione.
CHE INDICAZIONI HA?
Attualmente indicazioni all’ESD sono le lesioni piatte o sessili, ossia a larga base di impianto, istologicamente benigne, o maligne con infiltrazione della parete che si limita allo strato mucoso o alla parte superficiale dello strato sottomucoso (cosiddette sm1). Per questo prima di porre indicazione è opportuno eseguire una ecoendoscopia sulla lesione che escluda la possibile infiltrazione sottomucosa o la presenza di linfonodi sospetti per metastasi. Notevoli passi avanti sulle tecniche diagnostiche si sono fatte con l’introduzione della magnificazione endoscopica e della cromoendoscopia. La magnificazione endoscopica si avvale di endoscopi flessibili dotati di telecamere zoom che realizzano un ingrandimento della mucosa intestinale oltre cento volte, mentre la cromoendoscopia consiste nell’utilizzo di coloranti o più modernamente, di filtri per colori, che applicati alle mucose digestive mettono in evidenza le caratteristiche dello strato mucoso. La cromoendoscopia e la magnificazione endoscopica insieme hanno notevolmente migliorato la possibilità diagnostica di cancro colorettale in fase precoce, poiché consentono la classificazione dell’aspetto microscopico delle caratteristiche fossette o solchi che separano le cellule della mucosa, che variano a seconda della evoluzione della lesione nei diversi stadi di displasia e trasformazione neoplastica più avanzati. A questi aspetti corrispondono diversi rischi di malignità delle lesioni in questione. La loro applicazione non è tuttavia ancora routinaria sia per i costi dello strumentario necessario sia per i maggiori tempi di esecuzione dell’esame.
VANTAGGI E SVANTAGGI?
Il vantaggio che la tecnica di ESD vorrebbe offrire rispetto alla più classica EMR sta nel fatto che nella maggioranza dei casi si offre al patologo la lesione intera per essere esaminata, permettendo così una corretta analisi dei margini di resezione, della infiltrazione degli strati profondi e quindi un giudizio ragionevolmente certo sulla correttezza del trattamento. L’ESD vorrebbe assumere così un significato diagnostico oltre che terapeutico, permettendo di stabilire l’adeguatezza del trattamento locale o la necessità di un trattamento ulteriore per rischio di progressione di malattia, il che avviene, se opportunamente selezionati, in meno del 10% dei casi.
Lo svantaggio consiste nella difficoltà tecnica della sua esecuzione dovuta principalmente a mancanza di adeguata tecnologia che consenta una corretta manipolazione dei tessuti, possibilmente bimanuale, e una precisione della dissezione. Ciò porta purtroppo a risultati subottimali in termini di rischio di frammentazione della lesione e di percentuale di margini di sezione laterali e profondi infiltrati da malattia. Nella esperienza europea ciò raggiunge in ampi studi di meta-analisi circa il 30% delle procedure, in assenza di limite inferiore di lesioni incluse, e quasi il 50% quando la tecnica ESD è riservata come dovrebbe essere correttamente, alle sole lesioni >2 cm.
Ciò fa si che esista tuttora almeno nel mondo occidentale (Europa e USA), ma anche nel continente Australe, una netta preponderanza di centri che eseguono routinariamente tecniche EMR piuttosto che ESD. D’altra parte in un ampio lavoro di meta-analisi limitato alle sole lesioni del colon e retto, si è visto come la ESD abbia sostanzialmente fallito a dimostrare la riduzione della necessità di ricorrere a chirurgia radicale dopo escissione endoscopica, il che va considerato il principale parametro di paragone per verificare l’utilità di una simile tecnica endoscopica rispetto allo standard. Ecco perché l’applicazione della tecnica ESD va attentamente valutata di caso in caso, e i suoi potenziali benefici, soppesati rispetto alle alternative endoscopiche (EMR) e chirurgiche, anch’esse miniinvasive, quali la Transanal Endoscopic Microsurgery (TEM) per le lesioni del retto (fig. 3 e 4). Si è visto infatti in una ulteriore ampia meta-analisi di casi individuali che la TEM per le lesioni del retto riduce il rischio di ricorrere a chirurgia radicale di circa 5 volte, ossia dal 10 al 2% soltanto, dopo escissione locale di una lesione sessile del retto rispetto alla tecnica ESD.
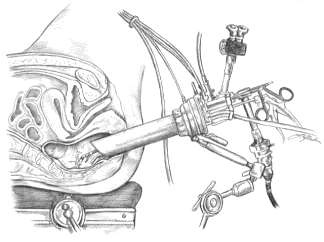
Figura 3
 Figura 4
Figura 4
La procedura richiede un lungo addestramento, di un intero team medico/infermieristico, e l’esecuzione di mucosectomie per lesioni >2 cm può richiedere anche più di 2 ore. L’intervento viene eseguito solitamente in sala endoscopico, a paziente sveglio o tutt’al più in blanda sedazione come per una colonscopia di routine. Prima della dimissione è solitamente necessaria una osservazione di almeno 24, solitamente 48-72 ore. Poiché alla dissezione non segue un tempo di ricostruzione degli strati superficiali della parete, ma la ferita resta aperta a cicatrizzare spontaneamente nel tempo, è frequente nel postoperatorio il verificarsi di piccoli sanguinamenti che provocano emissione di sangue in modica quantità da solo o misto a feci. Il rischio di complicanze da sanguinamento maggiore è minimo, solitamente controllato endoscopicamente mediante coagulazione o iniezione di adrenalina; è necessaria emotrasfusione in meno del 5% dei casi. Anche il rischio di perforazione resta al di sotto del 5% dei casi in mani esperte, ed è controllato endoscopicamente con apposizione di clips, senza ricorso alla chirurgia. Date le dimensioni delle lesioni asportate con questa tecnica, l’estensione della dissezione può provocare in meno del 5% dei casi una batteriemia transitoria con rialzo della temperatura che richiede il prolungamento della copertura antibiotica e della astensione dal cibo per qualche giorno. In tutti casi le complicanze sono risultate gestibili endoscopicamente anche se non si può escludere la necessità del ricorso alla chirurgia d’urgenza.
‹ Torna all'archivio










