Ultimo aggiornamento: 4/02/2019
Clicca qui per scaricare il documento
A cura di: Prof. Luigi Basso, Roma (luigi.basso@uniroma1.it)
In memoria di John Bascom (1925-2013) e di Ivreo Morganti (1933-2017)
INQUADRAMENTO DELLA PATOLOGIA
La Malattia Pilonidale (MP), spesso definita “Sinus Pilonidalis” oppure cisti e/o fistola coccigea/sacrococcigea, consiste in una o più fistole e/o cisti della regione sacro-coccigea che si sviluppa fra la cute e lo strato adiposo sottocutaneo fino, talvolta, alla fascia muscolare. Quindi, seguendo anche gli insegnamenti di J. Bascom, la MP si può definire, almeno all’inizio, come una “malattia dermatologica”.
E’ più colpito il sesso maschile, con un rapporto di circa 3:1, in una fascia di età compresa fra 15 e 25 anni. Fattori predisponenti sono, tra gli altri: irsutismo, sovrappeso, conformazione predisponente della regione sacro-coccigea, precedente uso di steroidi (asma, etc.), particolari attività lavorative o sportive (“jeep disease”, bicicletta, equitazione, canottaggio, etc.), etc.
UN POCO DI STORIA DELLA MP, COMPRESA LA TERMINOLOGIA
La Malattia Pilonidale (MP) fu descritta scientificamente per la prima volta da Herbert Mayo nel 1833, come un “sinus contenente follicoli piliferi localizzati nella regione sacrococccigea di una paziente di sesso femminile” [Mayo OH. “Observations on injuries and diseases of the rectum”. London: Burgess and Hill, 1833. Inoltre: Khanna A, Rombeau JL. “Pilonidal disease”. Clin Colon Rectal Surg 2011; 24: 46-53].
Più tardi, nel 1847, Anderson scrisse una lettera al Direttore del “Boston Medical Surgical Journal” (attualmente “New England Journal of Medicine”) dal titolo “Peli estratti da un’ulcera”. Anderson riferì di avere visitato un uomo di 21 anni con una lesione tubercolare sul proprio dorso. Dopo tre settimane, la lesione fu drenata, detersa e fu estratta una “ragnatela” di numerosi peli lunghi circa 5 centimetri. Ne conseguì la rapida guarigione della ferita. [Anderson AW. “Hair extracted from an ulcer”. Boston Med Surg J 1847; 36: 74-6. Inoltre: Marvin L, editor. “Colon and Rectal Surgery”. Corman, 2005: 616].
Sette anni dopo, nel 1854, Warren descrisse tre casi simili (prima casistica di MP mai riportata). [Warren JM. “Abscess, containing hair, on the nates”. Am J Med Sci 1854; 28: 113].
Secondo gli archivi dell’Esercito USA, nel corso della 2a Guerra Mondiale (1941-5) 78.924 soldati USA furono ricoverati e trattati presso ospedali militari Statunitensi [Casberg MA. Infected pilonidal cysts and sinuses. Bull US Army Med Dept 1949; 9: 493-6]. Fu allora che si incominciò a sviluppare un interesse verso interventi terapeutici che consentissero una breve convalescenza ed una pronta ripresa delle attività militari e, durante tale periodo, furono pubblicati svariati lavori scientifici che proponevano soluzioni terapeutiche aventi lo scopo di una rapida guarigione.
La MP fino al 1880 ha avuto diversi nomi. Termini ampiamente utilizzati erano: infundibolo sacrale, coccigeo o sacrococcigeo, dermoide e fistola dermoide, sinus congenito del derma e sinus sacrococcigeo ectodermico. [Kooistra HP. “Pilonidal sinuses. Review of the literature and report of three hundred fifty cases”. Am J Surg 1942; 55: 3-17].
Nel 1880, Hodges dichiarò: “Io ho l’ardire di dare il nome di sinus pilo-nidale a questa alquanto singolare lesione” (dal Latino: “pilus” –peli- and “nidus” –nido-. Quindi “nido di peli”). [Hodges RM. “Pilonidal sinus”. Boston Med Surg J 1880; 103: 485-6. Inoltre: de Parades V, et al. “Pilonidal sinus disease”. J Visc Surg 2013; 150: 237-47].
Attualmente i termini più utilizzati sono: sinus pilonidalis, cisti e fistola sacrococcigea, cisti e fistola coccigea. Poiché non sempre è presente od evidente un tramite fistoloso od una cisti, forse il termine più proprio da utilizzare (ed impiegato in questo scritto) è quello omnicomprensivo di “Malattia Pilonidale” (MP).
QUALI SONO LE CARATTERISTICHE E COME SI SVILUPPA LA MP?
La MP consiste solitamente in tramiti fistolosi e/o cisti, il più delle volte (ma non sempre) localizzati nella zona sacrococcigea e nel solco intergluteo (“natal cleft” degli AA Anglosassoni). Tale condizione si sviluppa tra la cute ed il tessuto adiposo sottocutaneo, solo raramente raggiungendo il piano muscolare. Pertanto, anche seguendo gli insegnamenti di John Bascom, la MP dovrebbe probabilmente essere considerata come una “malattia dermatologica” acquisita, e come tale andrebbe approcciata sia nel comprenderla, sia nel tentativo di curarla. Fino ai primi anni ’80 si è discusso a lungo se la MP fosse di natura congenita od acquisita. John Bascom, con i suoi studi, confutò strenuamente la teoria congenita, e dimostrò come la MP sia, in realtà, una condizione del tutto acquisita, pur con fattori favorenti congeniti (quali la conformazione del coccige, l’irsutismo, etc.). [Bascom J. Pilonidal disease: origin from follicles of hairs and results of follicle removal as treatment. Surgery 1980; 87: 567-72]. In ogni caso, non si tratta di una malattia “ereditaria” anche se, talvolta, si può osservare, piuttosto, una certa “familiarità”. Secondo la teoria di Bascom, la MP origina dai follicoli piliferi del solco intergluteo. Alla pubertà, gli ormoni sessuali stimolano i follicoli piliferi e le ghiandole pilosebacee e, di conseguenza, il follicolo pilifero viene disteso da cheratina. All’inizio, la cheratina occlude il follicolo disteso, questo si infiamma ed, infine, si rompe nel tessuto adiposo adiacente, formando in tal modo un “micro-ascesso pilonidale”. Se il micro-ascesso si apre verso l’esterno l’infiammazione si risolve e la “bocca” del follicolo si riapre: ciò che resta del follicolo e della cavità micro-ascessuale forma una MP drenante. Spesso peli dispersi, vaganti, sciolti, liberi, provenienti dalla regione sacrococcigea o da altre sedi limitrofe e non (persino dalla nuca e dalla regione occipitale), insieme a detriti cutanei, di vestiario e di biancheria intima, sono letteralmente “risucchiati” nel “pozzo” del “sinus”, mantenendo ed anzi aggravando la situazione, essendo tale processo facilitato da particolari conformazioni incavate del solco intergluteo. Alcune posizioni, come quella seduta, specie se prolungata, incoraggiano tale “risucchio”, favorito anche da particolari attività lavorative o sportive che espongono a microtraumi la regione sacrococcigea, in virtù delle forze dinamiche in gioco. Come già accennato, altre sedi di origine dei peli, anche curiosamente distanti, possono essere: cuoio capelluto, nuca, dorso, glutei. [Bosche F, Luedi MM, van der Zypen D, Moersdorf P, Krapohl B, Doll D. “The hair in the sinus: sharp-ended rootless head hair fragments can be found in large amounts in pilonidal sinus nests”. World J Surg 2018; 42: 567-73. Inoltre: Doll D, Bosche FD, Stauffer VK, Sinicina I, Hoffmann S, van der Zypen D, Luedi MM. “Strength of occipital hair as an explanation for pilonidal sinus disease caused by intruding hair”. Dis Colon Rectum 2017; 60: 979-86].
Pertanto, la cavità del sinus non riesce a guarire prontamente e le cellule epiteliali, continuando a migrare nel “pozzo” del sinus dai margini del follicolo, finiscono con il formare una vera e propria fistola rivestita da epitelio.
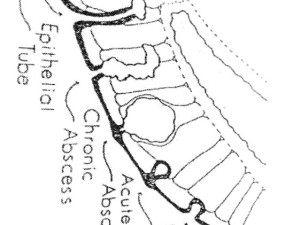
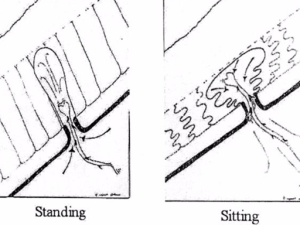
Figura 1. Da: Bascom J. Pilonidal disease: origin from follicles of hairs and results of follicle removal as treatment. Surgery 1980; 87: 567-72.
Avendo definito quanto sopra, Karydakis nel 1992 attribuì il determinismo dell’intero processo di sviluppo della MP a 3 fattori principali, concorrenti tra di loro:
1. “invasore”, “H” (sono i peli liberi, detriti cutanei, etc);
2. “forza”, “F” (causa penetrazione in seguito a microtraumi);
3. “vulnerabilità” della cute, “V” (vulnerabilità all’inoculamento di peli nella profondità del solco intergluteo).
Questo è lo schema originario proposto da Karydakis:

Figura 2. Da: Karydakis GE (modificato). “Easy and successful treatment of pilonidal sinus after explanation of its causative process”. Aust NZ J Surg 1992;62:385–9.
Nel 90% dei casi, la MP ha una progressione di tipo caudo-craniale (ossia dal basso verso l’alto), pertanto l’orifizio fistoloso più basso si trova, in genere, ad una distanza di almeno 5-8 cm dall’ano. Nei rari casi di localizzazione più bassa, l’orifizio fistoloso più caudale può trovarsi a 4-5 cm dall’ano, e va posta diagnosi differenziale con una fistola anale (cripto-ghiandolare) la cui eziopatogenesi e la cui terapia è totalmente differente da quella della MP [Corman ML, Nicholls RJ, Fazio VW, Bergamaschi R. Corman’s Colon and Rectal Surgery. 6th ed. Philadelphia: Lippincott Williams & Wilkins; 2012. 195-203].
QUALE È LA DIFFUSIONE DELLA MP E QUALI SONO I FATTORI PREDISPONENTI FINO AD ORA IDENTIFICATI?
La MP colpisce principalmente giovani maschi (M:F=3:1 circa) di età compresa tra i 15 ed i 30 anni, con una prevalenza che varia tra lo 0,11% (tra giovani donne di università USA) allo 8,8% (tra i soldati Turchi). [Bascom J. “Surgical treatment of pilonidal disease. Off-midline sutures improve outcomes compared with midline sutures”. BMJ 2008; 336: 842-3]. La MP è rara in soggetti più giovani di 12 anni e più anziani di 40 anni. Inoltre, la MP è rara tra le popolazioni Cinesi, Giapponesi ed, in genere, dell’Estremo Oriente Asiatico, probabilmente in virtù di un minore quantitativo di peli, mentre è comune tra le popolazioni Indiane, Pakistane, Bengalesi e Singalesi.
FATTORI PREDSPONENTI FINO AD ORA IDENTIFICATI:
Sesso: M > F (3:1)
Età compresa tra 15 e 30 anni [età media: aa 21 (M) – aa 19 (F)]
La maggior parte dei casi di MP generalmente si risolve, con qualsiasi modalità di trattamento, entro i 40 anni (forse in virtù di una modifica del profilo del solco intergluteo a sua volta determinato da una variazione del contorno adiposo, e/o da un concorrente ammorbidimento dei peli parallelo all’aumentare dell’età).
Razza Caucasica > Razza Africana (negli USA)
Irsutismo nel solco intergluteo e tra i glutei
Cheratina in eccesso nei follicoli piliferi
Stile di vita sedentario ed obesità
Forma e profondità del solco intergluteo
Uso di steroidi (ad es. in caso di asma bronchiale)
Attività lavorativa (“jeep disease” dell’Esercito USA)
Familiarità per MP
Problemi di sviluppo fetale (Spina Bifida Occulta)
Forma, dimensioni, forza e grado di desquamazione dei peli del paziente (testa e corpo)
Dimensioni dei pori cutanei in corrispondenza del coccige
Elevato livello di frizione e pressione sul coccige (ad esempio, sedersi in modo improprio)
Traumatismi al coccige (caduta, calcio, etc)
Partecipazione ad attività con alto coefficiente di impatto coccigeo (ad esempio equitazione, canottaggio, bicicletta, etc)
Tendenza a presentare follicoli piliferi o ghiandole sebacee bloccate (acne, foruncoli, cisti sebacee, etc). Tendenza ad altri disordini cutanei (eczema, etc)
Debolezza del Sistema immunitario
E’ POSSIBILE UNA LOCALIZZAZIONE DELLA MP IN ALTRE SEDI?
In rari casi la MP è stata descritta colpire:
Pene, Clitoride, Scroto, Ano
Cuoio capelluto, Mento, Naso, Faccia, Collo, Nuca
Ombelico, Inguine, Pube, Parete addominale
Ascella, Sterno, Mammella, Area Intermammaria
Spazi Interdigitali (occupazionale: barbiere / parrucchiere, tosapecore, tosacani, macellaio, addetti alla mungitura, etc)
Solco intergluteo contaminato da piume di origine animale di materassi e cuscini (“sinus pennanidale”, Elliott et al, 1981)
Moncone di amputazione degli arti
COME SI PRESENTA CLINICAMENTE LA MP?
Tra i segni e sintomi più comuni vi sono:
Tumefazione, talvolta dolente e/o dolorabile
Arrossamento
Secrezioni: serose/ematiche/purulente/maleodoranti
Possibile febbre e malessere generale
Tramite(i) fistoloso(i) (uno o più)
Infezioni e/o ascessi ricorrenti
Uno o più orifizi fistolosi mediali, nel solco intergluteo (talvolta rinvenibili solo dopo attenta osservazione o depilazione, talvolta disposti a “corona di rosario”, spesso contenenti peli sporgenti)
CON QUALI ALTRE PATOLOGIE È TALVOLTA NECESSARIO FARE DIAGNOSI DIFFERENZIALE?
• Idrosadenite suppurativa
• Pioderma gangrenoso
• Fistola perianale
• Ascesso perirettale
• Osteomielite sacrale
• Foruncolo
• Cisti sebacea infetta
• Attinomicosi
• Teratoma sacrococcigeo
• Cordoma sacrococcigeo od altro tumore presacrale
• Sinus dermico dorsale
• Morbo di Crohn
• Granuloma Luetico
• Granuloma Tubercolare
È POSSIBILE UNA DEGENERAZIONE MALIGNA DELLA MP?
Davis et al. nel 1994 riferirono di 3 casi di MP degenerata ed eseguì una revisione della letteratura includendo i precedenti 41 casi di degenerazione maligna riportati fino ad allora Di questi 44 casi in totale, 36 consistevano in carcinoma squamocellulare. Tutti i casi si erano verificati in MP di lunghissima durata, con una media di ben 23 anni. 5 pazienti su 6 presentatisi già con metastasi inguinali erano poi deceduti entro 16 mesi. 4 pazienti avevano ricevuto radioterapia adiuvante, 1 aveva ricevuto chemioterapia adiuvante, ed 1 paziente aveva ricevuto sia chemio- che radioterapia neoadiuvante. 6 pazienti con recidiva erano stati sottoposti a resezioni potenzialmente curative e 3 pazienti erano sopravvissuti >10 anni senza evidenza di malattia. Su tali basi, Davis et al. raccomandarono la chemio- e radioterapia neoadiuvante come una nuova modalità di trattamento per ridurre le percentuali di recidiva locale. [Davis KA, et al. “Malignant degeneration of pilonidal cysts”. Am Surg 1994; 60:200-4].
La degenerazione maligna della MP è stata anche riportata (in un solo lavoro scientifico) in due pazienti immunodepressi. [Borges VF, et al. “Clinicopathologic characterization of squamous-cell carcinoma arising from pilonidal disease in association with condylomata acuminatum in HIV-infected patients: report of two cases”. Dis Colon Rectum 2001; 44: 1873-7].
La degenerazione maligna della MP va quindi nel suo complesso considerata come una evenienza possibile, ma estremamente rara.
COME SI FA DIAGNOSI DI MP E COME LA SI ESAMINA?
Cardine della diagnosi di MP è un accurato esame fisico del paziente, eseguito in piena luce, in posizione perfettamente prona (a pancia in giù), con l’ausilio (non obbligatorio) di una lente di ingrandimento e di uno specillo. L’esame fisico comprende una accurata ispezione, osservazione, palpazione, con divaricazione delicata dei glutei che, in caso di tramite(i) fistoloso(i) mette spesso in evidenza una (o più) “corda di violino “ che si tende con lo stiramento. Il segno della “corda di violino” è patognomonico (distintivo) della presenza di un tramite fistoloso, così come lo è l’aspetto a “corona di rosario” di multipli orifizi fistolosi mediali. Inoltre, può talvolta essere utile una proctoscopia, specie in caso di MP molto prossima all’ano, onde escludere la presenza o coesistenza di un tramite fistoloso perianale o delle altre condizioni morbose sopra citate.
La diagnostica per immagini in genere non è indispensabile ma può essere utile per indirizzare casi selezionati plurirecidivi e complessi o per escludere alcune patologie. La diagnostica per immagini comprende l’ecografia con sonda lineare di cute e sottocute della regione sacrococcigea e la Risonanza Magnetica Nucleare (RMN). Qualora uno degli orifizi fistolosi sia molto prossimo all’ano, è utile eseguire una ecografia anorettale con sonda rotante a 360°, onde escludere una fistola perianale (diagnosi differenziale ed esclusione di doppia patologia coesistente).
Figura 3. Ecografia della regione sacrococcigea con sonda lineare (cute e sottocute)
Figura 4a. RMN della regione sacrococcigea in paziente con MP (1/4)
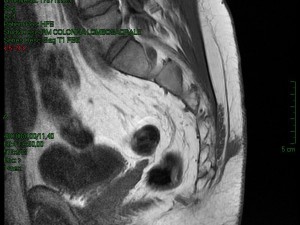
Figura 4b. RMN della regione sacrococcigea in paziente con MP (2/4)
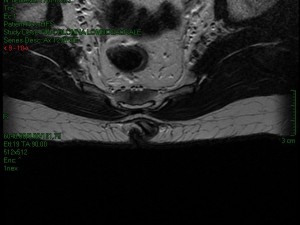
Figura 4c. RMN della regione sacrococcigea in paziente con MP (3/4)
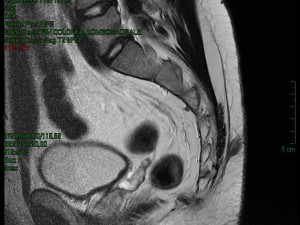
Figura 4d. RMN della regione sacrococcigea in paziente con MP (4/4)
QUALI SONO LE SFIDE TERAPEUTICHE POSTE DALLA MP?
Quantunque, come abbiamo visto, la MP non sia altro che una patologia “dermatologica” (quanto meno
all’inizio della sua insorgenza), questa condizione implica un numero di “sfide” in relazione a:
1. Elevato numero di vere recidive e/o di persistenza di malattia e/o di una nuova localizzazione di MP in una sede sacrococcigea vicina ma distinta, nello stesso paziente. Le recidive sono talmente comuni che i nomenclatori tariffari delle assicurazioni solo per la malattia pilonidale prevedono espressamente (caso unico) la dizione “comprese recidive”. In ogni caso l’elevata possibilità di recidiva va comunicata in modo informale e formale (mediante “consenso informato”) sia al paziente che ai suoi familiari che, come lo stesso chirurgo, vivranno con frustrazione il verificarsi di una tale evenienza.
2. Possibilità di scegliere tra numerose tecniche (anche grazie a “Dott. Google”). Proprio un tale elevato numero di tecniche chirurgiche per trattare la MP probabilmente testimonia, come spesso accade, il fatto che nessuna delle tecniche disponibili è perfetta, scevra dalla possibilità di recidiva, eventi avversi, complicanze. Insomma, non esiste il “Santo Graal” della terapia chirurgica della MP. In ogni caso, alcune di queste tecniche, in particolare quelle tradizionali, a differenza delle tecniche mini-invasive, richiedono spesso lunghi periodi di convalescenza, lunghe e dolorose medicazioni, spesso fino a 3 mesi e più. Inoltre, a fronte di ampie escissioni e demolizioni della regione sacrococcigea, le metodiche tradizionali sono parimenti soggette alla possibilità di recidiva.
3. Problema sociale: elevato numero di giorni persi per il lavoro, la Scuola, l’Università, etc.
ESISTONO DELLE “LINEE GUIDA” AFFIDABILI PER IL TRATTAMENTO DELLA MP?
Sia la “American Society of Colon and Rectal Surgeons” che la “Società Italiana di Chirurgia ColoRettale”, hanno curato “Linee Guida”, aggiornate periodicamente ed elaborate sulla base della revisione della letteratura corrente e dei criteri scientifici di “Medicina Basata sull’Evidenza” (od “Evidence Based Medicine”):
American Society of Colon & Rectal Surgeons (ASCRS) Guidelines (2013) [Steele SR, Perry BW, Mills S, Buie WD. “Practice parameters for the management of PD”. Dis Colon Rectum 2013; 56: 1021–7].
“Società Italiana di Chirurgia ColoRettale” (SICCR) Guidelines (2015) [Segre D, Pozzo M, Perinotti R, Roche B. “The treatment of PD: guidelines of the Italian Society of Colorectal Surgery”. Tech Coloproctol, 2015; 19: 607–13].
CHE RUOLO HA IL TRATTAMENTO “CONSERVATIVO” (NON CHIRURGICO) NELLA MP?
In accordo con le “Linee Guida” di cui sopra, in assenza di ascesso la depilazione del solco intergluteo ed aree limitrofe può essere utilizzata come forma di trattamento primaria o di supporto della MP, spesso in attesa di intervento chirurgico. Inoltre, la depilazione e/o epilazione LASER (che è definitiva) del solco intergluteo e zone limitrofe è importante onde ridurre la possibilità di contaminazione della ferita da parte di ulteriori peli. A questo, in ogni fase della MP, va aggiunta l’estrazione mediante pinzette di peli visibili aggettantisi in uno o più orifizi fistolosi, l’utilizzo di schiume o saponi specifici disinfettanti, l’utilizzo di antibiotici per via sistemica. Il beneficio derivante dall’utilizzo di questi ultimi anche se comune è, in realtà, di dubbia efficacia: come evidenziato sia dalle linee guida ASCRS che da quelle SICCR, probabilmente gli antibiotici non migliorano né guariscono la MP, anche se (specie in associazione, ad esempio Augmentin + Metronidazolo) possono talvolta avere un effetto benefico, in particolare in pazienti immunodepressi, con severa cellulite, od importanti malattie sistemiche concomitanti (diabete, etc.). L’uso degli antibiotici può essere preoperatorio e postoperatorio. Il fenolo e la colla di fibrina sono stati utilizzati e possono essere impiegati in casi selezionati con MP cronica [Olmez A, Kayaalp C, Aydin C (2013) Treatment of pilonidal disease by combination of pit excision and phenol application. Tech Coloproctol 17:201–6. Inoltre: Elsey E, Lund JN (2013) Fibrin glue in the treatment for pilonidal sinus: high patient satisfaction and rapid return to normal activities. Tech Coloproctol 17:101–4]. In ogni caso, andrebbe ridotta e/o corretta la postura seduta.
Di seguito alcuni approcci conservativi (non chirurgici) più raramente utilizzati per il trattamento conservativo della MP (*denota un impiego aneddotico):
• Fenolo (forma liquida all’80% od in cristalli)
• Colla di fibrina
• Matrice gelatinosa di trombina
• Kshar Sutra (terapia Ayurvedica, impiegata principalmente in India, Pakistan, Bangladesh)
• Nitrato di Argento
• Alcool [80°-90°] *
• Collagenasi *
• Torio X, Cloruro di Mercurio*.
QUALE È IL TIPO DI TERAPIA “RISOLUTIVO” PER LA MP?
La MP si risolve definitivamente (ferma restando la possibilità di recidiva/persistenza/nuova localizzazione) con la chirurgia. Bisogna tuttavia distinguere tra MP fase acuta od ascessuale (vero e proprio ascesso, estremamente dolente, dolorabile, spesso accompagnato da febbre) e MP in fase cronica o di quiescenza. La MP in fase di ascesso può solamente essere trattata mediante la sua incisione. Talvolta, l’ascesso regredisce da solo o si apre spontaneamente (si può favorire tale processo mediante l’applicazione locale di ittiolo) ed il dolore, magicamente, svanisce. Successivamente, nel corso della guarigione, le pareti della camera ascessuale si collasseranno e la MP in rari casi guarirà completamente mentre in altri, la maggioranza, pur non guarendo, evolverà verso la fase cronica o di quiescenza, durante la quale potrà essere messa in atto una strategia chirurgica “conclusiva” di rimozione (ma sempre a rischio di recidiva).
QUALI CARATTERISTICHE DOVREBBE AVERE L’INTERVENTO CHIRURGICO “IDEALE” PER LA MP (NON IN FASE ASCESSUALE)?
Basso numero di recidive (=<10%, la recidiva 0% non esiste con nessuna tecnica ed in nessuna parte del Mondo).
Nel 2019 le tecniche mini-invasive sembrano rispondere meglio delle altre ai requisiti dell’intervento chirurgico “ideale”. Purtroppo, mancano in letteratura trial randomizzati che permettano un confronto serio, scientifico ed inequivocabile tra i vari interventi per MP tra di loro. Pertanto, in una tale situazione, chiunque può pubblicare dati talvolta un po’ troppo “ottimistici”. Resta comunque convincente un primo approccio mini-invasivo (almeno inizialmente) sulla base di:
Poco o nessun dolore
Rapida guarigione
Facile e breve gestione post-operatoria
Riproducibilità
Perdita di pochi giorni di studio o lavoro
Basso impatto estetico
Basso impatto psicologico
Bassi costi
QUANTI TIPI DI INTERVENTI CHIRURGICI ESISTONO PER LA MP (NON IN FASE ASCESSUALE)?
Gli interventi “tradizionali” sono:
Tecnica aperta (minor numero di recidive, a fronte di tempi di guarigione lunghi, fino a 3 mesi) e di medicazioni, spesso dolorose
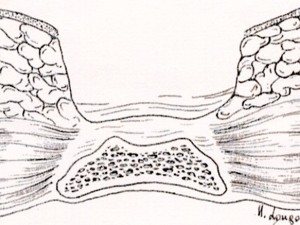
Figura 5. Tecnica aperta
Tecnica semi-aperta o di marsupializzazione (valore “storico”)
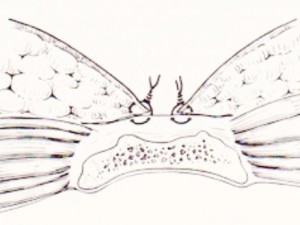
Figura 6. Tecnica di marsupializzazione
Tecnica chiusa (alto numero di deiscenze o riaperture, maggior numero di recidive)
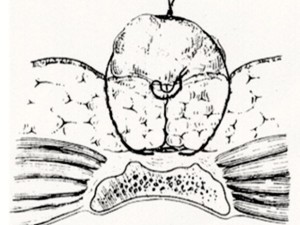
Figura 7
Interventi di chirurgia plastica
• Plastica a “Z”*
• Cleft Lift o “Bascom 2”*
• Lembo Romboide*
• Lembo di Karydakis*
• Lembo di Limberg*
• Lembo Gluteo Massimo
• Lembo di Avanzamento Gluteo Bilaterale
• Lembo V-Y Gluteo
• Lembo dell’Arteria Perforante Glutea Superiore
• Lembi Triangolari Incrociati
• Lembo di Dufourmentel modificato con peduncolo superiore.
*indica i lembi di più comune esecuzione. A parte i più semplici (ad es. Plastica a “Z”) sono spesso, ma non sempre, eseguiti da chirurghi plastici.
Interventi Mini-Invasivi (si tratta di interventi “mirati” alla sola rimozione di tessuto pilonidale malacico ed appaiono la logica conseguenza della natura universalmente accettata come “acquisita” della MP):
• Intervento di Lord-Millar (1965, implica l’uso di piccoli scovolini)
• Intervento di Bascom (1980, piccola incisione laterale ed incisioni mediali a “chicco di riso” mediante bisturi a lama piccola)
• Intervento di Sinotomia (2005, Al-Naami)*
• Intervento di Gips (2008, lieve modifica della Bascom, implica l’utilizzo dei “punch” da biopsia invece del bisturi a lama piccola)
• Intervento di Sinusectomia (2011, Soll)*
• Intervento di E.P.Si.T. (2014, Meinero)
• Intervento di Carotaggio con cistectomia e fistulectomia (combina i principi e la tecnica dell’intervento di Bascom con quelli di Gips)
* denota interventi riportati dalla letteratura ma aneddotici, in quanto poco eseguiti)

Figura 8. Punch da biopsia, di diverso calibro, utilizzati, insieme ad altri strumenti, per la escissione “mirata” della MP
È opinione corrente che gli studi di John Bascom (1925-2013) abbiano contribuito in modo determinante ad un più corretto approccio al trattamento della malattia pilonidale [Bascom J. “Pilonidal disease: origin from follicles of hairs and results of follicle removal as treatment”. Surgery 1980; 87: 567‐72]. In particolare, secondo Bascom “Ampie escissioni di tessuto adiposo condotte fino al periostio rappresentano un trattamento oramai superato della MP, trattamento che sembra equivalere a curare un foruncolo del mento mediante il taglio della testa del paziente!”.
Inoltre, secondo Bascom, l’approccio chirurgico alla MP deve essere il più laterale possibile, sia che questo avvenga mediante bisturi a piccola lama sia mediante “punch” da biopsia.
Quindi, due sono i dogmi principali di Bascom [Bascom J, Basso L. Pilonidals: Distilled wisdom. Società Italiana di Chirurgia ColoRettale 2010. Available from: http://www.colonproctologia.com/wp-content/themes/wp-fresh-Italiano/images/Bascom_Basso_Distilled_Wisdom.pdf]:
1. “Trattare tutti gli orifizi fistolosi” (“Pick all pits!”)
2. “Restare fuori dal fossato” (“Stay out of the ditch!”, ossia il solco intergluteo, dove le ferite tendono a guarire più lentamente, e quindi devono essere il più piccolo possibile).
Quindi, in prima istanza, l’approccio più logico sembra essere quello di rimuovere, almeno in prima istanza, il solo tessuto malacico (cisti e fistola/e) ed il materiale estraneo penetrato che perpetua l’infezione e la malattia (in particolare i peli).
QUALE INTERVENTO SCEGLIERE ED A CHI RIVOLGERSI?
Attualmente sembra ragionevole rivolgersi in prima istanza ad un chirurgo colorettale che abbia cognizione di natura, eziopatogenesi e fisiopatologia della MP, ed abbia altresì “esperienza” con una delle diverse tecniche mini-invasive sopra elencate. Per questi, come per altri interventi, tale “esperienza” si raggiunge solo dopo centinaia di interventi, per poi mantenersi stabile (c.d. “curva di apprendimento”). Pertanto, dopo i primi 2-300 interventi poco importa avere eseguito 300 interventi o proclamare di averni eseguiti 3000.
COME SI SVOLGE L’INTERVENTO DI ASPORTAZIONE DI MP (NON IN FASE ASCESSUALE)?
Prima di eseguire qualsiasi tipo di tecnica la regione sacrococcigea va accuratamente depilata e rasata, con estensione possibilmente a “pantaloncino”, in modo da rendere l’applicazione e la successiva rimozione di medicazioni post-operatorie compressive (Tensoplast® etc.) meno traumatica. L’intervento viene generalmente eseguito in regime di “Day Hospital”, con ricovero di poche ore. Il paziente deve essere a digiuno totale da almeno 6 ore, sia ai solidi che ai liquidi (acqua compresa), in quanto verrà operato “a pancia in giù” od in posizione “prona”. Sono necessari esami preoperatori non più vecchi di 90 giorni e comprendenti un ECG refertato ed esami ematochimici (in particolare è necessario un emocromo ed un profilo della coagulazione). L’operazione viene eseguita in posizione prona o “jacknife” (a “serramanico”, a pancia in giù). Per quanto riguarda l’anestesia, per gli interventi più invasivi (tradizionali, tecnica aperta o chiusa, lembi) è possibile dover ricorrere ad anestesia generale, spinale od, in alcuni casi, locale. Invece, per gli interventi mini-invasivi si utilizza sempre l’anestesia locale (spesso un cocktail di carbocaina + bicarbonato, con o senza naropina che ha una azione antidolorifica prolungata). E’ comunque sempre consigliabile avvalersi della assistenza anestesiologica (anche se l’anestesia locale è, in realtà, somministrata dal chirurgo). L’anestesista segue la frequenza cardiaca e la pressione arteriosa, posiziona un accesso venoso attraverso il quale somministra benzodiazepine a scopo di sedazione (se desiderata dal paziente) e, talvolta, antidolorifici. Inoltre, poiché le punture della stessa anestesia locale possono, esse stesse, essere dolorose, anche se solo per pochi secondi, alcuni pazienti gradiscono essere addormentati per 2 o 3 minuti mediante un quantitativo minimo di Diprivan® (Propofol) somministrato per via endovenosa dall’anestesista (stesso farmaco usato per le endoscopie eseguite in “sedazione profonda”), giusto il tempo necessario per non fare avvertire al paziente neanche il dolore della anestesia locale. Si tratta, appunto, di “sedazione profonda”, tutt’altra cosa rispetto alla “anestesia generale” vera e propria, la quale implica, invece, una intubazione o l’inserimento di una maschera laringea da parte dell’anestesista. Inoltre, per far rilassare il paziente, se questi lo desidera, può portare con sé in sala operatoria cuffie, auricolari e la musica che preferisce. Il chirurgo, prima di eseguire l’anestesia locale, deve farsi un’idea della specifica MP che si trova di fronte, con la o le cisti, il od i tramite(i) fistoloso(i), il loro decorso, etc. In questo potrà essere guidato, più che dalla diagnostica per immagini (ove disponibile) dalla propria esperienza che avrà accumulato nel corso degli anni. È fondamentale adattare con eclettismo la tecnica al paziente e non il paziente alla tecnica, essendo ogni paziente ed ogni MP diversa dall’altra. Per questo, specie in caso di tecniche mini-invasive, è consigliabile rivolgersi a chirurghi dedicati alla MP e non ad esecutori occasionali di tecniche, magari obsolete. L’esperienza e l’intuizione del singolo caso si ottiene, infatti, solo dopo esecuzione di centinaia di interventi e, nella chirurgia della MP (specie per le tecniche mini-invasive) vale, più che mai, la “curva di apprendimento”, per cui i primi interventi hanno più probabilità di essere gravati da insuccesso.
In ogni caso, per gli interventi di chirurgia tradizionale (tecnica “aperta” e tecnica “chiusa”) viene utilizzato il consueto armamentario chirurgico.
Si può affermare che tutti gli interventi mini-invasivi derivino dall’approccio di Lord e Millar (1965) e, soprattutto, di Bascom (che già nel 1980 prevedeva la esecuzione di piccolissime incisioni a “chicco di riso” per rimuovere gli orifizi fistolosi), volti a trattare la MP in modo mirato. Quindi si deve a questi autori, e non ad altri, lo sviluppo delle varie tecniche mini-invasive, indipendentemente dagli strumenti utilizzati, che possono includere: “punch” da biopsia di diverso calibro (3 – 3,5 – 4 – 5 – 6 – 8 mm), bisturi a lama piccola, cucchiaio di Volkmann, pinze di Kocher, etc. In caso di E.P.Si.T. viene utilizzato un fistuloscopio ed un’ansa diatermica operativa. L’impiego dei “punch” da biopsia (il cui impiego fu introdotto da Gips nel 2008) non aggiunge concettualmente alcunché all’intervento così come concepito e sviluppato da Bascom sin dal 1980 ed i “punch” vanno visti solo come un comodo complemento strumentale, insieme agli altri strumenti descritti, nulla di più. L’intervento di cui sopra viene talvolta definito “Israeliano”. In realtà la tecnica andrebbe chiamata, al massimo, di Bascom-Gips o, più genericamente e neutralmente, di “carotaggio”.
Nell’immediato post-operatorio il paziente viene invitato a restare in posizione supina per 24-48 ore (specie in caso di interventi mini-invasivi), onde giacere sulla ferita e comprimerla, in modo da minimizzare il rischio di emorragie e/o ematomi post-operatori. Viene somministrata terapia antibiotica profilattica ed antidolorifica orale. Gli interventi per MP, sia tradizionali che mini-invasivi, per essere eseguiti con accuratezza durano, di solito, tra i 20 ed i 30 minuti effettivi, non di meno.
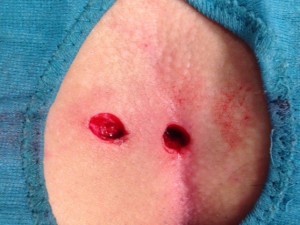
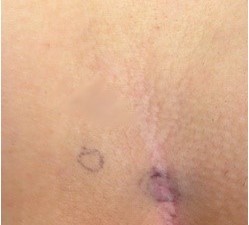
Figura 9. “Carotaggio”: Aspetto della zona operata a fine intervento (a sinistra) e 30 giorni dopo (a destra).
COSA ASPETTARSI DOPO L’INTERVENTO DI ASPORTAZIONE DI MP?
La gestione postoperatoria varia notevolmente a seconda se sia stata eseguita una delle tecniche tradizionali od una delle tecniche mini-invasive di cui sopra (Bascom-Gips o “carotizzazione”, E.P.Si.T., etc.).
Innanzitutto, è buona norma, sempre e comunque, inviare in Laboratorio i pezzi operatori asportati, onde eseguire l’esame istologico. Poi, nel caso di tecniche tradizionali (tecnica aperta) sono preventivabili almeno 10 settimane di medicazioni eseguite sulla ferita lasciata aperta, in modo che si abbia la guarigione totale della ferita per seconda intenzione. Per quanto questo non rappresenti un quadro postoperatorio ideale, bisogna sottolineare come questa tecnica, a fronte di ampie exeresi, tradizionalmente anche guidate dalla iniezione di blu di metilene, implichi forse in assoluto il minor numero di recidive (<5% dei casi).
Invece, nel caso di tecnica tradizionale chiusa o di lembi plastici, si otterrà guarigione completa alla rimozione dei punti, dopo 15-20 giorni, purché, contestualmente, non si verifichi la deiscenza della ferita (ossia la sua riapertura). Questa, purtroppo, è una evenienza piuttosto comune, specie nei casi in cui non vengano confezionati lembi. Il dolore è proporzionale al grado di tensione dei punti, e, d’altro canto, più la tensione è maggiore più è probabile che si verifichi la deiscenza della ferita. Inoltre, nel caso di tecnica “chiusa” il tasso di recidiva è maggiore e compreso, nelle diverse casistiche, tra circa il 10 ed il 30%. Comunque, in caso di interventi tradizionali i tassi di recidiva riportati sono molto dissimili tra di loro, ed arrivano ad oscillare tra lo 0% ed il 41% [Guerra F, Giuliani G, Amore Bonapasta S, Coletta D, La Torre F. “Cleft lift versus standard excision with primary midline closure for the treatment of pilonidal disease. A snapshot of worldwide current practice”. Eur Surg 2016; 48: 269-72. Inoltre: Käser SA, Zengaffinen R, Uhlmann M, Glaser C, Maurer CA. “Primary wound closure with a Limberg flap vs. secondary wound healing after excision of a pilonidal sinus: a multicentre randomised controlled study”. Int J Colorectal Dis 2015; 30: 97-103. Inoltre: Sevinç B, Karahan Ö, Okus A, Ay S, Aksoy N, Simsek G. “Randomized prospective comparison of midline and off-midline closure techniques in pilonidal sinus surgery”. Surgery 2016; 159: 749-54. Inoltre Oram Y, Kahraman F, Karincaoglu Y, Koyuncu E. “Evaluation of 60 patients with pilonidal sinus treated with laser epilation after surgery”. Dermatol Surg 2010; 36: 88-91. Inoltre: Karaca T, Yoldas O, Bilgin BC, Ozer S, Yoldas S, Karaca NG. “Comparison of short-term results of modified Karydakis flap and modified Limberg flap for pilonidal sinus surgery”. Int J Surg 2012; 10: 601-6. Inoltre: Tavassoli A, Noorshafiee S, Nazarzadeh R. “Comparison of excision with primary repair versus Limberg flap”. Int J Surg 2011; 9: 343-6].
Un articolo del 2007 della serie “Cochrane Database of Systematic Reviews” non mostrò significative differenze in termini di risultati tra le tecniche “chiuse” e quelle “aperte”, anche se la “Review” di cui sopra finiva con il raccomandare il confezionamento di suture non mediane ma paramediane, lontane dal solco intergluteo, in caso di chiusura per prima intenzione, rilevando con tale accorgimento desse risultati molto migliori (il famoso “Stay out of the ditch!” di J Bascom) [ McCallum I, King PM, Bruce J. “Healing by primary versus secondary intention after surgical treatment for pilonidal sinus”. Cochrane Database Syst Rev 2007 Oct 17; 4: CD006213].
Nel caso di tecniche mini-invasive si tratta sempre di procedure miranti a rimuovere la sola parte di tessuto malacica, affetta da malattia pilonidale, risparmiando le parti sane adiacenti. Nel “carotaggio”, ad esempio, viene eseguita la sola cistectomia e fistulectomia. Si comprende come, se persino negli interventi chirurgici tradizionali per MP, a fronte di ampie exeresi, possa comunque avvenire la recidiva, nel caso di interventi parcellari e “mirati” questa sia vieppiù possibile, a fronte tuttavia, di tempi di guarigione in genere brevi e non dolorosi, almeno nella stragrande maggioranza dei casi. In caso di interventi mini-invasivi, nel loro complesso vengono riportati da lavori scientifici affidabili recidive fino al 16% [Gips M, Melki Y, Salem L, Weil R, Sulkes J. “Minimal surgery for pilonidal disease using trephines: description of a new technique and long-term outcomes in 1,358 patients”. Dis Colon Rectum 2008; 51: 1656-62]. Va sottolineato che le tecniche mini-invasive sono ampiamente riproducibili e possono essere riproposte allo stesso paziente. In ogni caso, sia nelle tecniche aperte “tradizionali” sia in quelle mini-invasive che prevedano (a scopo di drenaggio) una (o più) ferita chirurgica lasciata aperta è necessaria una accurata gestione postoperatoria (autogestibile e per non più di 15-20 giorni in caso di interventi mini-invasivi), consistente in irrigazioni delle ferite 2 o più volte al giorno, con l’ausilio, ad esempio del telefono della doccia od, anche, di apparecchi elettronici per getto di acqua, usati spesso in odontoiatria, tipo il Water-Pik® od altri idropulsori dentali. Per quanto riguarda le attività sportive, queste andranno limitate, anche nelle tecniche “mini-invasive”, se coinvolgono la regione sacrococcigea (canottaggio, ciclismo, equitazione, esercizi in palestra sulla panca, etc.), mentre le attività neutre (in caso di interventi mini-invasivi) potranno essere riprese dopo pochi giorni. In ogni caso, sia dopo esecuzione di tecniche tradizionali o di quelle mini-invasive, è di cruciale importanza tenere la parte operata e la ferita chirurgica completamente priva di peli, per un lungo periodo di tempo [Hull TL, Wu J. “Pilonidal Disease,” Surgical Clinics of North America 2002; 82: 1169-85] od, ancora meglio, a cicatrizzazione avvenuta procedere alla epilazione (definitiva).
COSA SI INTENDE ESATTAMENTE PER “RECIDIVA” DI MP?
A fronte della “benignità” della MP, la sua possibile recidiva incombe sempre dopo qualsiasi tipo di intervento per MP, a qualsiasi latitudine e con qualsiasi chirurgo. La recidiva rappresenta la vera “spada di Damocle”, la vera “incognita” di qualsiasi intervento per MP, da quelli più demolitivi a quelli meno aggressivi. La “recidiva” non è un “indice” della bravura o della accuratezza di un chirurgo, piuttosto è l’esito del concorso di molteplici fattori, tra cui la complessità e la severità della MP in questo o quel paziente, la corretta gestione postoperatoria, etc., anche se, ovviamente, l’esperienza di un chirurgo nella problematica specifica può pure giocare un ruolo. Tra i fattori che possono entrare in gioco nel determinismo della “recidiva” di MP possiamo, appunto, considerare la sua estensione, gravità e complessità, il fatto se la MP sia già recidivata (una o più volte), il grado di irsutismo del paziente, ricordando che studi recenti hanno dimostrato come i peli presenti nella MP possano provenire da tutto il dorso e non solo dalla regione sacrococcigea ed, anzi, persino dalla nuca. Inoltre, un ruolo importante è svolto dalla gestione postoperatoria del paziente operato di MP, sia a domicilio (da parte del paziente stesso e dei suoi familiari), sia in Ambulatorio. Sono anche importanti le attività fisiche, sportive, occupazionali svolte dal paziente ed il mantenimento di ottimali condizioni igienico-sanitarie locali. Importante è l’epilazione (che è definitiva) della regione interessata dal processo morboso. L’epilazione (meglio se con LASER ad Alessandrite) si svolge spesso con sedute mensili e, pertanto, può durare nel maschio, fino a 18 mesi od oltre.
In tal senso, ovviamente, ogni paziente va considerato a sé. Ribadisco la necessità di essere chirurgicamente eclettici e di adattare l’intervento al singolo paziente e non il paziente all’intervento.
Concettualmente, poi, si possono identificare 3 tipi di recidiva:
1. Recidiva precoce o persistenza di malattia (in tali casi il decorso postoperatorio non evolve verso la guarigione ma si cronicizza e, talvolta, è necessario re-intervenire anche in tempi brevi).
2. Nuova localizzazione (specie negli interventi mini-invasivi, stante la lunghezza del solco intergluteo, è possibile che la MP si ripresenti in un punto diverso rispetto a quello originario).
3. Recidiva vera (a distanza di mesi od anni, la MP recidiva lì dove era stata già trattata. Tali recidive sembrano spesso occorrere nei primi 2 anni ed, in ogni caso, prima di considerare libero da recidiva il paziente con MP deve essere passato un numero congruo di anni, forse almeno 5 anni).
QUALI SONO GLI EVENTI /ESITI AVVERSI/ INDESIDERATI E LE COMPLICANZE CHE POSSONO VERIFICARSI DOPO CHIRURGIA (TRADIZIONALE O MINI-INVASIVA) PER MP?
Nello spirito di una corretta informazione al paziente ed ai suoi familiari e nel rispetto della sua / loro libera e consapevole autodeterminazione ad eseguire l’intervento, vanno prospettate sia in forma verbale che scritta (consenso informato) le seguenti possibilità avverse (alcune, in realtà, rare):
• recidiva, anche precoce (più comune in caso di malattia pilonidale già recidiva / plurirecidiva)
• persistenza di malattia e necessità di reintervento precoce
• emorragia
• ematoma
• seroma cronico
• infezione
• allergia/intolleranza ai materiali anestetici
• ritenzione urinaria
• dolore postoperatorio acuto e/o cronico
• ritardata / mancata guarigione della/e ferite
• deiscenza (apertura) della ferita
• cicatrizzazione irregolare / dismorfica.
SI PUÒ PREVENIRE LA MP?
Innanzitutto vanno corrette le abitudini e gli stili di vita che possono favorire l’insorgere della condizione e che possono sottoporre la regione sacro-coccigea a traumi e microtraumi ripetuti. Non appena si notano segni e sintomi della MP, la regione sacrococcigea va tenuta particolarmente pulita, detersa, depilata. Vanno impiegati detergenti specifici, efficaci ma non aggressivi. Inoltre, la zona sacrococcigea, oltre che dai peli, va tenuta sgombra dalla lanuggine che si può produrre dal vestiario. Oltre che tenere la parte depilata (rasoi, cerette, etc.) questa andrebbe epilata (depilazione LASER definitiva), specie nel postoperatorio. Anzi, mentre non esiste in effetti alcuna evidenza scientifica sulla effettiva utilità della depilazione della regione sacrococcigea prima dell’intervento, l’epilazione si è dimostrata scientificamente efficace nel ridurre l’incidenza di recidive post-operatorie [Badawy EA, Kanawati MN. “Effect of hair removal by Nd YAG laser on recurrence of pilonidal sinus”. J Eur Acad Dermatol Venereol 2009; 23: 883-6. Inoltre: Oram Y, Kahraman F, Karincaoglu Y, Koyuncu E. “Evaluation of 60 patients with pilonidal sinus treated with LASER epilation after surgery”. Dermatol Surg 2010; 36:88–91]. Si possono incominciare le prime sedute di epilazione LASER dopo >30 giorni (per gli interventi mini-invasivi) o dopo >60 giorni (interventi tradizionali).
CONCLUSIONI
La MP rappresenta una condizione morbosa che, pur nella sua benignità, pone, ai giovani pazienti che ne sono affetti ed ai loro familiari, grandi problematiche in termini di terapia, convalescenza e possibilità di recidiva. Senza volere confutare le tecniche chirurgiche “tradizionali”, che sono ancora oggi quelle più praticate negli ospedali di tutto il Mondo, pare ragionevole incoraggiare i chirurghi ad eseguire, specie come primo approccio, le terapie chirurgiche mini-invasive, miranti ad eliminare i soli tessuti malati e risultando, quindi, in una qualità di vita postoperatoria nettamente migliore ed in tempi di guarigione generalmente rapidissimi. E’ auspicabile, pertanto, che negli anni a venire sempre più chirurghi eseguano metodiche mini-invasive e le offrano come prima scelta ai loro (in genere giovani) pazienti.
‹ Torna all'archivio




















